Peridurolisi nel dolore cronico
Le informazioni e indicazioni fornite in questa pagina sono in accordo con le linee guida del NHS, il Sistema Sanitario Britannico.
La lombalgia (mal di schiena) può sorgere per una serie di fattori. Uno dei più temuti è la formazione di tessuto fibroso nello spazio peridurale, lo spazio che si trova nel canale vertebrale intorno alle meningi.
Lo spazio peridurale o epidurale
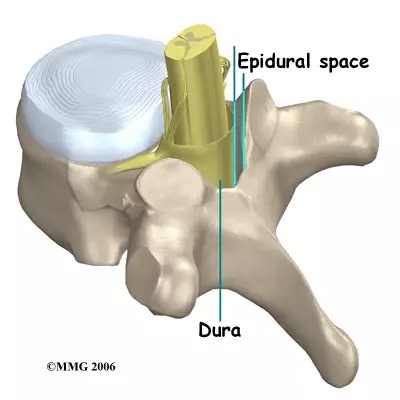
Questo spazio prende il suo nome dalla più esterna delle meningi, la dura madre. E’ uno spazio esile, al massimo di pochi millimetri, contenente grasso e molti piccoli vasi. Lo attraversano le radici dei nervi che nascono dalla colonna vertebrale, come il nervo femorale e il nervo sciatico. Questi ultimi si formano dall’intreccio delle radici lombari e sono quelli più spesso interessanti da patologie, il senso caratteristico di pesantezza e stanchezza o la sciatica.
Storia della peridurolisi.
La peridurolisi viene attribuita ad un neurochirurgo statunitense di origine ungherese, il Dr Racz, che ha per primo standardizzato la procedura negli anni ’80. Il suo principio lo troviamo in diffuse usanze neurochirurgiche. Molti anni prima, infusione di alti volumi di liquidi per prevenire o curare aderenze infiammatorie dello spazio peridurale venivano eseguite per esempio da Dott. Marcelo Empoli, chirurgo vertebrale di Torino formato e cresciuto professionalmente in Francia.
Quando si fa la peridurolisi?
Questa la domanda che più frequentemente ci viene posta. La peridurolisi ha lo scopo di liberare lo spazio peridurale dalle aderenze infiammatorie. Queste aderenze si crede oggi che, limitando il flusso di sangue alle radici nervose, provochino una sindrome particolare, caratterizzata da difficoltà a camminare e dolori diffusi alle gambe. Possono essere associati problemi di equilibrio o vera e propria sciatica. Le patologie che più spesso portano a questo quadro sono:
FBSS: Failed Back Surgery Syndrome o Sindrome post-laminectomia
Si tratta di una sindrome aderenziale frequente dopo interventi alla colonna vertebrale. Raramente è dovuta ad errore medico o complicanza post-operatoria. In questi casi il reintervento può essere indicato, per esempio per riposizionare un vite. Più spesso è dovuto alla formazione di aderenze e cicatrici nella sede dell’intervento, inevitabili. Indipendentemente dalla bravura del chirurgo, la FBSS colpisce secondo alcune stime fino al 40% dei pazienti operati alla colonna vertebrale.
A questa sindrome è dovuta la paura degli interventi vertebrali e la convinzione diffusa che non risolvono il problema. Per essere onesti, nessuno sa come la condizione del paziente sarebbe evoluta senza un intervento. L’indicazione a operare oggi, viene limitata ai casi in cui esiste un grave problema meccanico da risolvere o nei casi in cui il rischio di non-intervento è alto! Quindi, se esiste assoluta indicazione all’intervento, si opera.
Sindrome da canale stretto
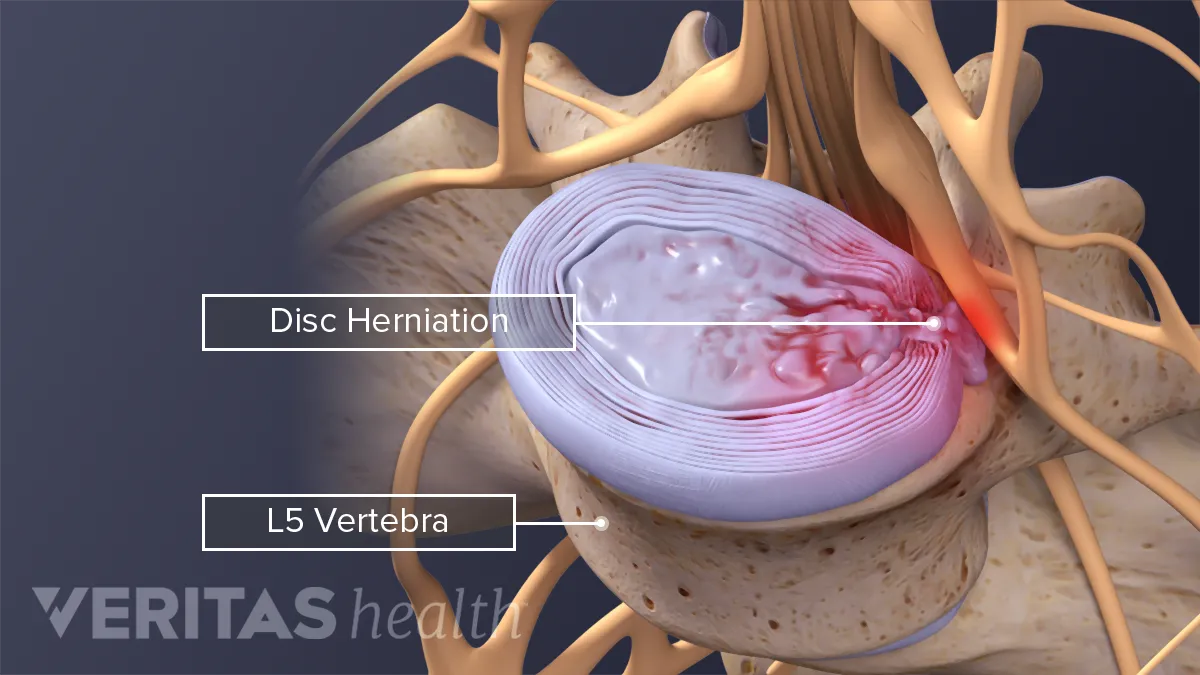
Si tratta di una patologia degenerativa, di una evoluzione naturale del canale vertebrale. Lo spazio in cui scorrono meningi e nervi diventa sempre più stretto col passare degli anni. Da una parte l’artrosi delle articolazioni tra le vertebre (faccette articolari), dall’altro protrusioni o ernie dei dischi, riducono progressivamente il canale vertebrale. Disalineamenti tra le vertebre (listesi vertebrali) ed altre patologie possono peggiorare il quadro. Esiste inoltre una predisposizione al canale stretto: c’è chi nasce con lo spazio vertebrale più ampio e chi è meno fortunato.
La conclusione è sempre la stessa: meno sangue arriva alle radici dei nervi che si distribuiscono alle gambe. La sindrome da canale stretto viene descritta in particolare come difficoltà a camminare: il paziente racconta che dopo un certo percorso (5-100-500 metri) è costretto a fermarsi e sedersi per qualche minuto. In seguito riprende il suo percorso, ma sempre per la stessa distanza. Le gambe si presentano pesanti e spesso diffusamente dolenti.
Come si esegue la peridurolisi?
Preparazione
- Quasi tutti i pazienti possono affrontare la peridurolisi. Forse l’unica controindicazione assoluta è l’assunzione di farmaci anticoagulanti o antiaggreganti che non possono essere sospesi. Tale condizione si verifica per esempio nei primi sei mesi dopo il posizionamento di uno stent per infarto. Anticoagulanti e antiaggreganti (aspirinetta, ticlopidina, coumadin, pradaxa, ecc) possono essere temporaneamente convertiti ad altri farmaci, che ci permettono di eseguire la peridurolisi in sicurezza.
- Prendere TUTTI i farmaci che assume regolarmente, se non sono stati sospesi dal medico (per esempio farmaci per la pressione, il diabete, la tiroide ecc).
- Non assumere cibi e liquidi scuri (caffè, latte ecc) nelle 6 ore prima della peridurolisi e non bere liquidi chiari nelle 2 ore antecedenti (acqua, succhi ecc). Si tratta solo di una misura di sicurezza.
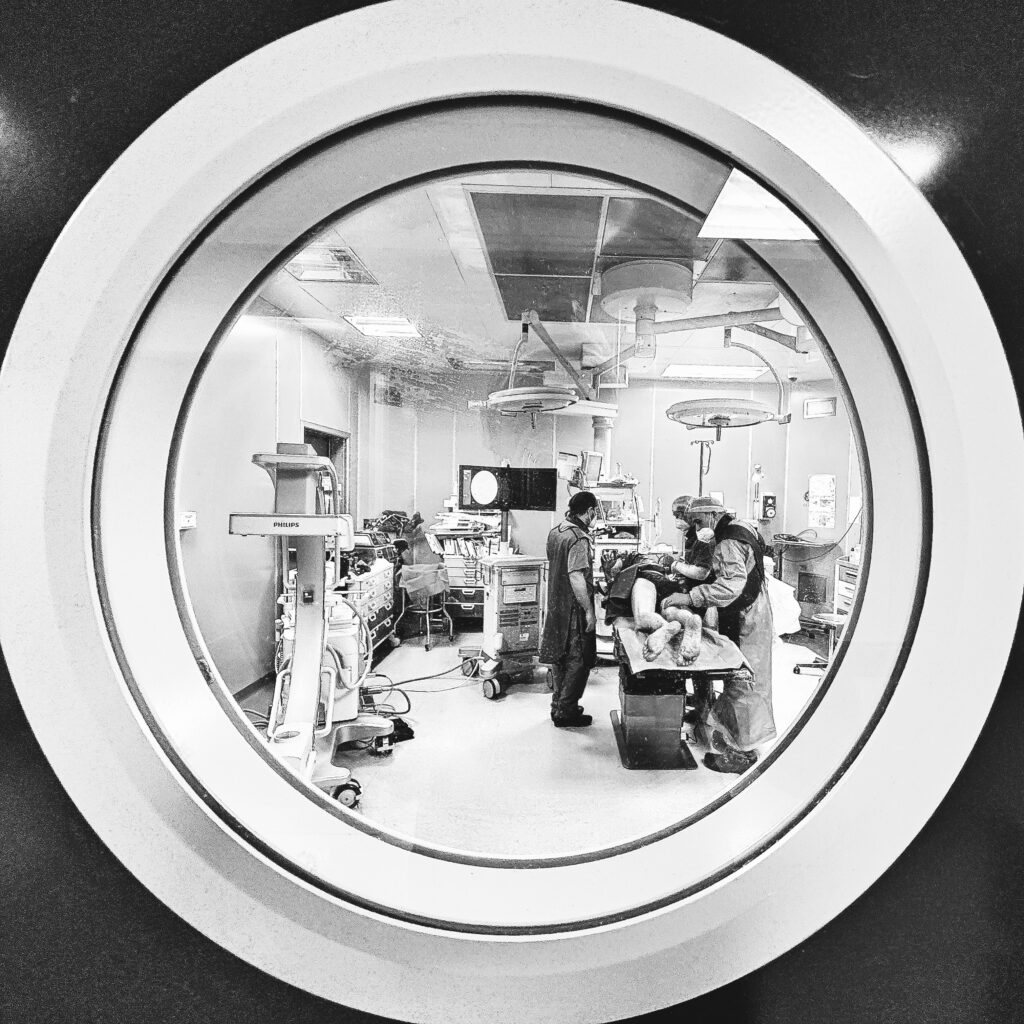
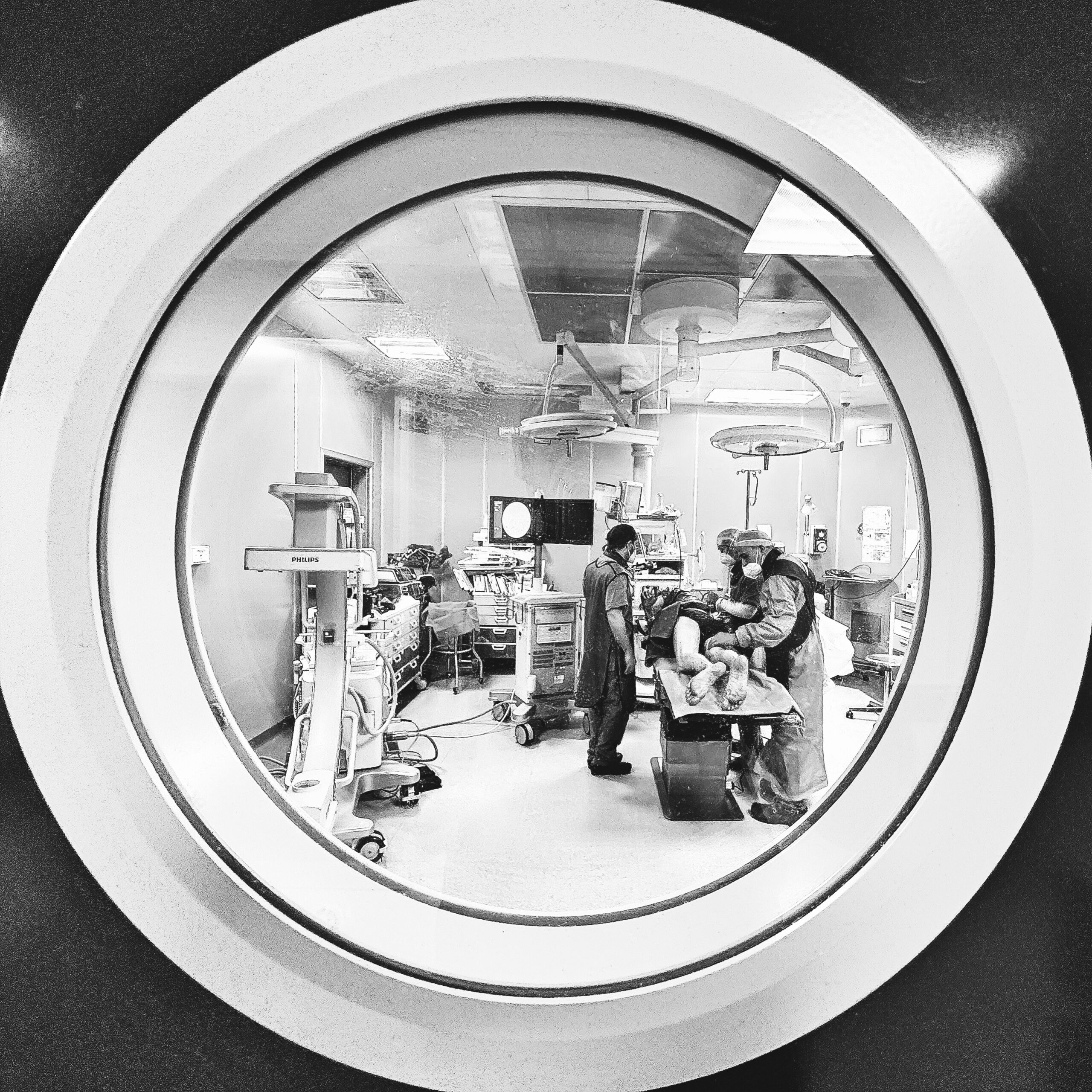
L’intervento
- Si esegue in sala operatoria, dove possiamo garantire il massimo della sterilità e possiamo utilizzare l’apparecchio radiologico che serve.
- Non è mai necessaria una anestesia generale. La peridurolisi si effettua in anestesia locale e una lieve sedazione, per rendere più confortevole la procedura.
- Lo strumento per la peridurolisi che utilizziamo viene fornito dalla X-Med, sottile come un ago e flessibile. Viene introdotto attraverso l’apertura naturale dell’osso sacro.
- Iniettata una minima quantità di mezzo di contrasto attraverso lo strumento, si evidenziano le aree dello spazio peridurale occupate da aderenze. Il mezzo di contrasto non diffonde in queste zone.
- Lo strumento viene indirizzato in queste zone. Si tratta di una sonda manovrabile dal medico. In questo modo possiamo meccanicamente distruggere le aderenze e iniettare liquidi (soluzione fisiologica, soluzione ipertonica, ialuronidasi) che possono chimicamente portare beneficio.
- Dopo avere ottenuto il risultato desiderato, lo strumento viene rimosso e applicata una medicazione. Il paziente si trasferisce in reparto.
La degenza postperatoria
- Già in sala operatoria vengono somministrati antidolorifici che solitamente sono più che sufficienti per garantire un decorso sereno. Non si tratta di una procedura dolorosa.
- Noi preferiamo far trascorrere al paziente la prima notte in ospedale. E’ una precauzione più che una necessità. In teoria il paziente dopo tre ore di riposo a letto può essere dimesso. Considerato l’alto numero di peridurolisi che effettuiamo, cerchiamo di prevenire anche le complicanze rare. Qualsiasi inconveniente che in casa del paziente potrebbe rappresentare una catastrofe, può essere tempestivamente ed efficacemente gestito in ospedale.
- Il giorno dopo il paziente viene dimesso, accompagnato. Si consigliano altre 24 ore di riposo a letto.
- Si consiglia di riprendere tutta la terapia antidolorifica fino alla visita di controllo. Un fastidio postoperatorio è normale.
- La visita di controllo, se non serve anticiparla, si esegue di norma dopo un mese. Il tempo per stabilizzare la situazione e rivalutare la nuova condizione del paziente.
Complicanze
Ci teniamo a precisare che la peridurolisi è considerata una procedura sicura, a qualsiasi età. Anche se molto rare, le complicanze della peridurolisi esistono, come esistono anche nella nostra vita quotidiana. Queste sono:
- ematomi peridurali: descritti in letteratura. E’ il motivo per cui si sospendono gli antiaggreganti e anticoagulanti e per cui si mantiene il riposo a letto per almeno tre ore
- infezioni, anche nello spazio peridurale, quindi meningiti. Per questo motivo la procedura si esegue mantenendo il massimo grado di sterilità in sala operatoria. Antibiotici vengono somministrati in sala operatoria e se esiste una condizione di immunodepressione (diabete o altro), vengono proseguiti per tre giorni
- dolore postoperatorio: è in genere minimo e comunque ben gestito, in particolare in un ambiente ospedaliero. Non dura più di 24 ore e di norma basta il paracetamolo (Tachipirina).
Avete ancora domande? Contattateci! Abbiamo tutte le risposte!